慢性腎臓病(CKD)
腎臓は腰の辺りに2個あり、そらまめのような形をした、握りこぶしくらいの大きさです。 腎臓は1個が150gほどの小さな臓器ですが、心臓から送り出される血液の20%以上が流れており、毎日200ℓもの血液をろ過して、老廃物を尿として体外に排泄し、体の中をきれいに保ちます。その他にも、体液量や浸透圧・血圧の調整、ナトリウム・カリウム・カルシウムなどのミネラルの調整、酸・アルカリの調整、血液を作るホルモンの分泌、骨を健康に保つ、といった多くの働きがあります。
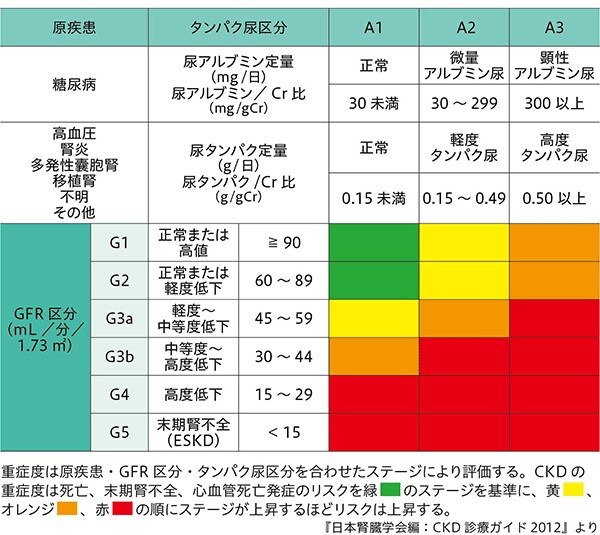
慢性腎臓病(CKD)とは、腎臓の働き(GFR)が健康な人の60%未満に低下する(GFRが60mℓ/分/1.73㎡未満)か、あるいはタンパク尿が出るといった腎臓の異常が続く状態を言います。年をとると腎機能は低下していきますから、高齢者になるほど慢性腎臓病が多くなります。高血圧、糖尿病、コレステロールや中性脂肪が高い(脂質代謝異常)、肥満やメタボリックシンドローム、腎臓病、家族に腎臓病の人がいる場合は要注意です。さらに慢性腎臓病は、心筋梗塞や脳卒中といった心臓・脳血管疾患の重大な危険因子になっています。つまり、腎臓を守ることは、心臓や脳を守ることにもつながります。
慢性腎臓病の定義
下記のいずれか、または両方が3ヶ月以上続いている状態
(日本腎臓学会編「CKD診療ガイド」2023より)
- 腎障害
たんぱく尿(微量アルブミン尿を含む)などの尿異常、画像診断や血液検査、病理所見で腎障害の存在が明らかである状態- 腎機能の低下
血清クレアチニン値をもとに推算した糸球体濾過量(eGFR)が60ml/分/1.73㎡未満の状態
慢性腎臓病患者は日本に1,480万人ほどいると言われています。(20歳以上の8人に1人))
慢性腎臓病が末期の状態まで進行すると、ご自身の腎臓で不要な老廃物や過剰な水が濾過・排泄されず、これらを除去するために腎代替療法(血液透析・腹膜透析・腎移植)が必要となります。
現在(2022年時点で)、日本では35万人程の患者さんが腎代替療法(透析治療)を受けています。そのうち97%は血液透析、3%が腹膜透析を行っており、ほとんどの患者さんが血液透析を行っています。
透析が必要になる原因で最多のものは、糖尿病性腎症。次いで、慢性糸球体性腎炎、高血圧による腎硬化症などでしたが、近年では腎硬化症の方が、慢性糸球体性腎炎よりも多くなりました。
慢性腎臓病の症状
腎臓は、『沈黙の臓器』といわれ、かなり悪化しないと自覚症状が出てきません。
慢性腎臓病は大きくステージ1~5に分類されます。
ステージ2では、すでに腎臓のろ過機能が低下していますが、自覚症状はほとんどありません。異常に気付くのはステージ3あたりからが多いです。
ステージ3は、健康時から比べると腎臓のろ過機能は半分近くまでに低下しています。気になる自覚症状としては、身体(主に手・顔・下腿)のむくみ、尿が異常に泡立つ、疲れやすさなどを伴うことがあります。
ステージ4,5にまで進行すると、上記の症状に加えて、老廃物が体内に溜まって生じる尿毒症症状(全身倦怠感・食欲低下・嘔気など)、心不全症状(体重増加・呼吸苦・高血圧)、腎臓から赤血球を作るために分泌されるホルモン(エリスロポエチン)産生低下のため腎性貧血を合併してくることがあります。ここまで慢性腎臓病が進行するとすでに定期的に病院受診をしている患者さんがほとんどですが、まれに辛い症状があってもギリギリまで病院受診をしない患者さんもいらっしゃいます。
気づいてみれば末期の腎不全状態と突然、伝えられることもあり、その場合は、透析治療・入院加療が必要となることもございます。
透析を始めると週3日が透析治療に時間を費やすこととなるため、今までの生活スタイルをガラッと変えないといけなくなることもでてきます。
何か症状がある場合や慢性腎臓病を指摘された場合は、市町村の健康診断や医療機関などどこでもよいですが、定期的な検査を行っていったほうが、今後の進行を少しでも遅らせることができるかもしれません。
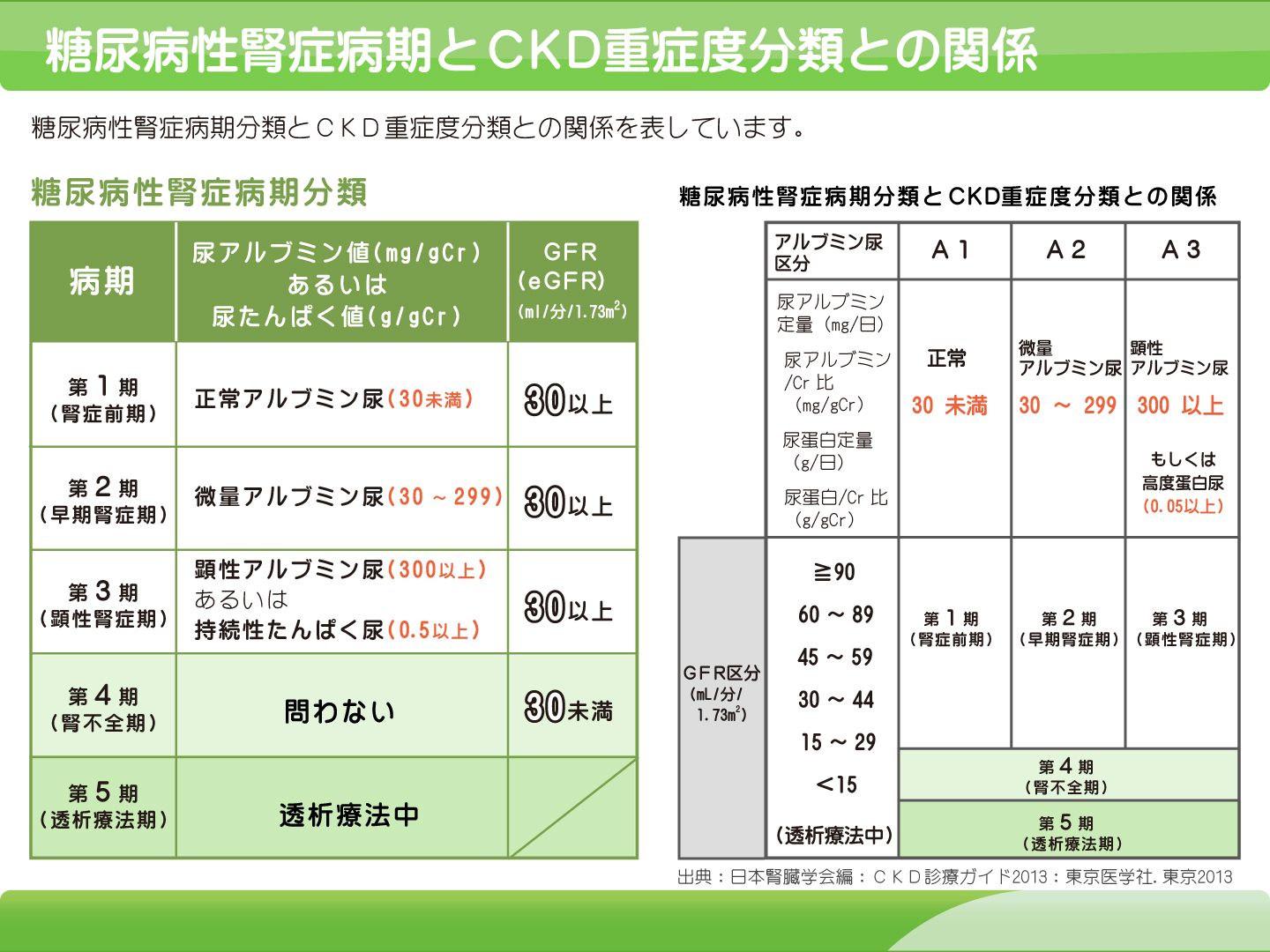
慢性腎臓病の治療と目的
末期の慢性腎臓病は現在の医療では不可逆性であるため、適切な治療によって、末期腎不全へ至る時期(=透析などの腎代替療法が必要になる時期)を少しでも遅らせることが大切です。また、慢性腎臓病の進行を抑えることは、末期腎不全への進行を遅らせるだけでなく、脳・心血管疾患の発症を防ぐことにもつながります。末期腎不全になると、腎臓の機能は失われ、それを代行する治療が必要になり、日常生活にも影響が出てきます。また慢性腎臓病が進行することで高血圧も悪化、動脈硬化の進行を促し、心筋梗塞、脳梗塞、脳出血など命にかかわる病気の発症リスクが高まります。慢性腎臓病は、知らぬ間に進行する可能性が高い病気ですが、病期(ステージ)の早いうちに治療すれば、末期腎不全に至らなくて済むでしょう。早期に発見し、早期から治療を開始することが重要です。
具体的な治療としては、慢性腎臓病のステージによって分かれますが、原疾患(慢性腎臓病の原因)の治療(糖尿病や高血圧・腎炎などの治療)がまずあげられます。また生活習慣病に対する薬物療法や生活スタイルの改善、食事療法(低塩分・低蛋白)などが大切になってきます。夏の暑い時期は脱水傾向になりやすく水分管理なども重要です。
慢性腎臓病ステージ1と2の治療 ~早期発見で回復の余地あり
病期(ステージ)分類によると1は「腎臓に障害はあるが、働きは正常」、2は「軽度の機能低下」で、自覚症状はほとんどありませんから健康診断などで発見されることが多い段階です。回復の余地があるこの段階できちんと治療を始めることは、非常に重要です。治療は、危険因子を減らす健康管理が基本となります。危険因子とは、糖尿病、脂質代謝異常、高血圧、肥満、喫煙などであり、食事療法、特にエネルギー制限と塩分制限が重要になってきます。たんぱく尿が多い場合は、たんぱく質の摂取制限も必要です(ただし、過度な蛋白制限食はエネルギー不足や筋力低下にもつながり注意が必要です)。食事療法だけで改善しない場合は、薬物療法が行われ、血圧管理のための薬、脂質管理のための薬、糖尿病管理のための薬などが処方されます。
慢性腎臓病ステージ3の治療 ~専門医による本格的な治療が必要
ステージ3は、腎臓の機能が健康時に比べ半分近く低下している段階です。むくみや尿の異常、疲れやすいといった自覚症状も現れ始めます。ここからは、腎臓専門医の治療が必要となります。治療の柱は、原因疾患の治療と生活習慣の改善(食事療法を含む)、薬物治療の3つです。透析療法が必要な末期腎不全に至らないためには、ここで治療を徹底し、進行を食い止め、改善の方向へ導くことが大切です。
慢性腎臓病ステージ4の治療 ~現状維持が治療目標
ステージ4は、腎臓の機能は約30%以下にまで低下しており、機能を回復させることができない段階と考えられます。むくみ、尿量の減少、高血圧、貧血など様々な症状も現れてきます。治療の目標は現状を維持し、透析治療開始を遅らせることです。尿毒症の出現や脳・心血管疾患の合併症に注意を払いながら、より厳格な食事療法、生活習慣の改善、薬物治療を行います。尿毒症では、老廃物が体内にたまりやすくなっているせいで頭痛、食欲不振、嘔吐、不眠などの症状が現れ、放置しておくと死に至る危険性があります。脳・心血管疾患の合併症では、腎臓が血圧調節に関わっていることから特に高血圧に注意する必要があります。
また近い将来、ステージ5に移行する可能性が高く、そうなると腎代替療法(血液透析・腹膜透析など)が必要となります。
血液透析を行う時、ご自身の血管に太い針を2本穿刺して治療が必要となるため、通常の静脈に点滴の針を穿刺する方法では血液透析ができずバスキュラーアクセス造設を行う患者さんが多いです。
(バスキュラーアクセスの項目もご参照ください。)
血液透析を施行する少し前(1ヵ月~3ヵ月)にバスキュラーアクセスを造設することで、末期腎不全に移行した場合、スムーズに血液透析治療へ移行することができます。
腹膜透析を希望される患者さんは、ご自身の腹腔と呼ばれるお腹の中にチューブを留置することによって、末期腎不全となった場合に腹膜透析がスムーズにできるように準備をします。
慢性腎臓病ステージ5の治療 ~腎代替療法が必要
ステージ5は、腎臓の機能が極度に低下している状態で、これに代わる働きをする腎代替療法(血液透析・腹膜透析)を行う必要があります。ステージ4のタイミングでバスキュラーアクセスの準備ができている患者さんはそちらを使用して透析治療を始めていきます。
当院では、保存期慢性腎臓病の患者様に対し出来るだけ腎機能障害の進行を抑制できるように、症状に合わせた薬物療法を中心に加療を行っております。また、腎機能障害が進行すると、現時点で服薬している薬剤の効果が強く出現したり、薬剤によっては副作用や腎障害の進行を誘発することもありますので、薬物療法の調整には常に慎重に行っております。
また付随する症状も併せて加療することで、腎機能障害のみならず、脳や心臓を中心とした全身疾患の予防と治療に努めております。
末期腎不全(腎代替療法の準備)の時期になりましたら、医療提携病院様と連携をとりつつバスキュラーアクセス造設を(必要な際は入院治療も)お願いし、地域連携を緊密にとっていきます。
慢性腎臓病ステージ分類
下記の表のように、腎機能障害だけでなく、蛋白尿の量によって、様々な合併症リスクが関わってきます。